
Главная страница Случайная лекция

Мы поможем в написании ваших работ!
Порталы:
БиологияВойнаГеографияИнформатикаИскусствоИсторияКультураЛингвистикаМатематикаМедицинаОхрана трудаПолитикаПравоПсихологияРелигияТехникаФизикаФилософияЭкономика

Мы поможем в написании ваших работ!
АУСКУЛЬТАЦИЯ
Ø Аускультация в классических точках (рис. 28) при спокойном обычном дыхании больного в вертикальном положении (стоя, сидя) или в горизонтальном положении для тяжело больных (основной или 1 этап);
Ø дополнительные приемы, этапы аускультации.
| Правила: | ü тихо и тепло в помещении; ü адаптация к тишине не менее 5 минут (острота слуха возрастает в 10 раз); ü фонендоскоп плотно, но не сильно прилежит к телу; ü больной дышит неглубоко; ü применяют этапную методику аускультации сердца. |
I этап. Аускультация в вертикальном положении больного (стоя, сидя) в классических точках (1 этап):
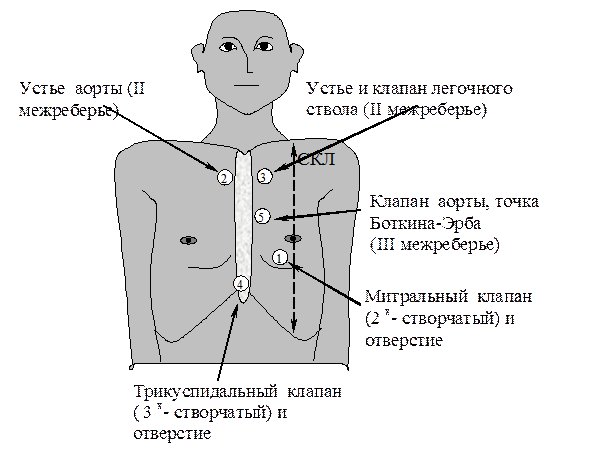
Рис. 28. Аускультация в вертикальном положении больного:
1 точка: митральный клапан - верхушка сердца, т.е. V межреберье слева на 1-1,5 см кнутри от СКЛ;
2 точка: аортальный клапан - во II-м межреберье справа от грудины;
3 точка: клапан легочного ствола - во II-м межреберье слева от грудины;
4 точка: трикуспидальный клапан - у основания мечевидного отростка;
5 точка: Боткина - Эрба (клапан аорты) - место прикрепления III-IV ребер к левому краю грудины.
В норме у здоровых людей выслушиваются 2 тона: 1 тон - систолический, 2 тон - диастолический. Необходимо научиться различать, где 1 тон, где 2 тон (табл. 8).
Таблица 8
Отличительные признаки I и II тонов
| n/n | Признаки | Тон | |
| Систолический (1-й) | Диастолический (2-й) | ||
| Место наилучшего выслушивания | Верхушка сердца | Основание сердца | |
| Отношение к паузам сердца | Следует после большой паузы | Следует после малой паузы | |
| Продолжительность | 0,09 - 0,12 с | 0,05 - 0,07 с | |
| Соотношение с верхушечным толчком и пульсом сонной артерии | Совпадает | Не совпадает |
Необходимо сравнить звучание 2 тона на аорте и легочной артерии. Для этого аускультация 2 и 3 точки проводится не менее 2 раз: 2,3 точка и снова 2,3 точка, пока не разобрались в звучании тонов. В норме 2 тон на аорте и легочной артерии звучит одинаково и лучше, чем 1 тон. Акцент 2 тона над аортой определяется, если громкость 2 тона над аортой больше, чем над легочной артерией. Напротив, акцент 2 тона над легочной артерией определяется, если звучность 2 тона над легочной артерией больше, чем над аортой.
Если при аускультации сердца вместо одного из тонов следуют два коротких друг за другом тона, то говорят о раздвоении, расщеплении тонов. Раздвоение может наблюдаться как у 1, так и 2 тона.
Иногда, кроме 1 и 2 тонов, можно выслушать в фазу диастолы 3 и 4 тоны: 3 тон после 2 (протодиастола), 4 тон перед 1 (пресистола), а также можно выслушать щелчки: внутрисистолический щелчок, диастолический щелчок (тон) открытия митрального клапана, перикард-тон при слипчивом перикардите.
При выслушивании тонов на каждой аускультативной точке необходимо
ответить на следующие вопросы:
1. Сердечная деятельность ритмичная или аритмичная, частота сердечных сокращений (ЧСС).
2. Какие тоны по звучанию: обычные, усиленные, ослабленные, наличие расщеплений тонов.
3. Какое взаимоотношение 1 и 2 тона на верхушке, на сосудах, взаимоотношение между 2 тоном на аорте и легочной артерии.
4. Наличие дополнительных тонов и щелчков.
Варианты изменения тонов сердца приведены в табл. 9.
Таблица 9
Варианты изменения тонов сердца
| Изменение | Внесердечные причины | Сердечные причины |
| Ослабление обоих тонов | Ожирение, выраженная мускулатура, отек грудной клетки; эмфизема легких; левосторонний гидроторакс | Поражение мышцы сердца (инфаркт миокарда, миокардит, кардиосклероз); выпотной перикардит |
| Усиление обоих тонов | Астеническое телосложение; тонкая грудная клетка; ателектаз легких; уплотнение краев легким, близко расположенных к сердцу; наличие в легких больших воздушных полостей, расположенных вблизи сердца, анемия | Физическая нагрузка; волнение; базедова болезнь; гипертрофия сердца |
| Ослабление I тона на верхушке | Недостаточность митрального клапана; сужение устья аорты; поражение мышцы сердца (миокардит, кардиосклероз) | |
| Усиление I тона на верхушке | Выраженный газовый пузырь желудка; полость в предсердечных сегментах легких | |
| Ослабление I тона у мечевидного отростка | Недостаточность трехстворчатого клапана и клапана легочного ствола | |
| Усиление I тона у мечевидного отростка | Стеноз правого атриовентрикулярного отверстия | |
| Хлопающий I тон | Сужение левого атриовентрикулярного отверстия | |
| Ослабление II тон» над аортой | Значительное снижение диастолического давления | Недостаточность аортального клапана |
| Усиление (акцент) II тона над аортой | Склероз клапана аорты (II тон с металлическим оттенком), артериальная гипертензия | |
| Усиление (акцент) II тона на легочной артерии | Легочная гипертензия | Митральные пороки, сопровождаемые легочной гипертензией |
| Раздвоение I тона | Физиологическое раздвоение чаще всего связано с различными фазами дыхания | Блокада правой или левой ножки пучка Гиса, пролапс митрального клапана |
| Раздвоение II тона | Иногда у детей и юношей; при артериальной гипертензии | Стеноз устья аорты; митральный стеноз; блокада ножки пучка Гиса |
В табл. 10 представлены данные о дополнительных тонах сердца.
Таблица 10
| Дополнительные тоны сердца (экстратоны) | ||
| Вариант | физиологический | патологический |
| Сочетание I -II - III тонов (протодиаcтолический ритм галопа); III тон может быть слышен после II тона как глухой короткий звук | До 30 лет; непостоянен; всегда тише, чем основные тоны; нет тахикардии; нет признаков сердечной патологии | У больных с инфарктом миокарда, при тяжелых миокардитах, пороках сердца; протекает с тахикардией; III тон звучит громче, чем основные. «Крик сердца о помощи» |
| Сочетание IV- I - II тонов (пресистолический ритм галопа) IV тон может быть слышен перед 1 тоном как слабый низкочастотный короткий звук | Те же | При атриовентрикулярной блокаде, митральном стенозе |
| Сочетание I-II-III-IV тонов (суммационный ритм галопа); III-IV тоны сливаются из-за тахикардии (суммируются) | Признак тяжелого поражения мышцы сердца, грозящей сердечной катастрофы |
При некоторых заболеваниях сердца, а иногда и легких, при анемии, заболеваниях эндокринных органов и других, помимо тонов сердца, можно выслушать и шумы (табл. 11, 12, рис. 29). При наличии шума необходимо определить:
1. Локализацию шума по отношению к 5 классическим точкам аускультации, месту (району) наилучшего выслушивания. Проводится ли шум за границы сердца (рис. 30).
2. Фазу шума:
а) систолический;
б) диастолический;
в) систоло-диастолический (тотальный).
3. Громкость (силу):
а) слабые (тихие) слышны лишь при напряжении слуха, внимания, в обстановке тишины;
б) средней силы слышны без напряжения в любой обстановке, но существенно слабее тонов сердца;
в) громкие (сильные) «бросаются в ухо», как правило, громче тонов ceрдца;
г) очень сильные «больно» слушать, есть желание отставить оливы фонендоскопа.
4. Продолжительность:
а) занимающие всю фазу;
б) занимающие больше половины фазы;
в) занимающие меньше половины фазы;
5. Разновидность диастолических шумов:
а) пресистолические;
б) мезодиастолические;
в) протодиастолические.
6. Форму:
а) убывающий, начинается от тона и убывает к другому тону;
б) нарастающие;
в) ромбовидные, максимум в середине систолы;
г) ленточные, занимают все пространство между тонами.
7. Отношение к тонам:
а) деформирующие, скрывают (деформируют) тоны сердца;
б) не деформирующие.
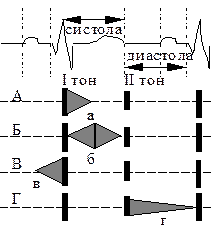
| Рис. 29. Соотношение тона и шума сердца А, Б - систолический шум: а) убывающий, б) нарастающее - убывающий (ромбовидный). В, Г - диастолический шум: в) пресистолический, г) протодиастолический |
 а б в
а б в
| |
| Рис. 30. Проведение шума за границы сердца: а - проведение систолического шума при недостаточности митрального клапана; б - проведение диастолического шума при недостаточности клапанов аорты; в - проведение систолического шума при стенозе устья аорты |
Для уточнения характера аускультативных данных, наряду с основным этапом аускультации, прибегают к дополнительным этапам, приемам.
II этап. Аускультация в положении лежа на спине при выявлении изменений при аускультации в вертикальном положении, при подозрении на порок сердца; для тяжелых больных аускультация в положении лежа является 1 этапом.
III этап. Аускультация в положении лежа на левом боку при наличии изменений при аускультации на верхушке сердца в вертикальном и горизонтальном положениях , выслушивание производится только в 1 точке на верхушке сердца, а также в подмышечной области кнаружи от верхушки.
IV этап. Аускультация после физической нагрузки проводится на любой из аускультативных точек, позволяющей усилить звуковые явления и лучше разобраться в них. Физическая нагрузка проводится в виде 2-3 присаживаний в постели из положения лежа, врач при этом поддерживает больного за правое плечо. Эффект такой нагрузки, связанный с ускорением кровотока, длится не более 1 – 2 минут. При необходимости проведения пробы с физической нагрузкой на нескольких точках проба повторяется на другой точке с учетом состояния больного после отдыха в течение 5-10 минут.
V этап. Аускультация любой из точек на фоне медленного глубокого вдоха и медленного выдоха (прием Риверо-Корвалло) в первую очередь применяется при аускультации 1 и 4 точек для дифференциации систолических шумов, исходящих из двух- и трехстворчатого клапанов. При аускультации на вдохе усиливаются звуковые явления, связанные с правым сердцем, при аускультации на выдохе усиливаются звуковые явления, связанные с левым сердцем.
Дополнительные приемы аускультации
Ø Аускультация во 2 и 5 точках с приподнятыми за голову руками и наклоном туловища вперед (проба Сиротинина-Куковерова), усиливаются звуковые явления, связанные с аортальным клапаном.
Ø Аускультация в положении на правом боку для уточнения изменений на аорте.
Ø Аускультация в вертикальном положении с наклоном вперед в области абсолютной тупости сердца усиливает звуковые явления, связанные с шумом трения перикарда.
Таблица 11
Виды шумов при аускультации сердца
| Вид шума | |||
| Внесердечный | Внутрисердечный | ||
| физиологи-ческий | функциональный | патологический (клапанный, органический) | |
| Легочно-сердечный шум Потена. Выслушивается на верхушке. При систоле сердце ударяет по стенке легкого и выжимает воздух, при этом возникает звук (писк). Приемы дифференциации: просят больного максимально выдохнуть и натужиться; звук исчезает. Хруст грудины Приемы дифференциации: надавить сильно на грудину и выслушивать - шум исчезает. Шум, связанный с давлением Arteria mammaria externa - у беременных женщин. Приемы дифференциации: сильнее придавить - фонендоскоп, артерия сдавится и шум прекратится. Шум трения перикарда (имеет сердечное, но не внутрисердечное происхождение. Лучше выслушивается в области, где сердце не прикрыто легкими; усиливается при надавливании фонендоскопом, не связан с фазами работы сердца | У здоровых молодых людей и детей при возрастном несоответствии диаметров сосудов аорты, (легочной артерии) размерам полостей сердца. Чаще выслушивается в 3 точке, над легочной артерией, слабый или средней силы, никуда не проводится, непостоянный (изменяется в зависимости от положения тела, а также в динамике в разные дни). Нет признаков патологии сердца. Такой шум выслушивается у 20-70 % детей и 15 % лиц моложе 30 лет | Шум, возникающий вследствие ускорения кровотока. Наблюдается, главным образом, при внесердечных заболеваниях (тиреотоксикозе, анемии и др.) Шум всегда систолический, слабый или средней силы, не деформирующий тоны сердца, не проводится за границы сердца, мягкий, дующий, занимает, как правило, меньше половины систолы. Шум при синдроме пролабирования митрального клапана (приблизительно у 10 % людей, чаще у женщин). Шум начинается с внутрисистолического щелчка | Систолический шум регургитации. Связан с недостаточностью митрального или трикуспидального клапана. Диастолический шум регургитации. При недостаточности клапанов аорты или легочной артерии. Систолический шум изгнания. При стенозе устья аорты или легочной артерии. Диастолический шум изгнания. Связан со стенозом левого или правого атриовентрикулярного отверстия |
Таблица 12
Органические шумы сердца
| Вид шума | Признак | |||
Систолический шум регургитации бывает при недостаточности двух- или трехстворчатых клапанов
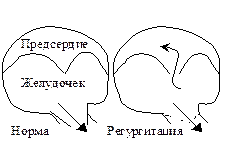
| 1. Шум сердца, связанный с недостаточностью митрального клапана, лучше выслушивается на верхушке сердца в 1 точке, трикуспидального - в 4 точке.
2. Чаще средней силы, реже сильный, грубый.
3. Шум деформирует и ослабляет I тон.
4. Убывающий начинается сразу после I тона и заканчивается перед II тоном.
5. При недостаточности митрального клапана шум проводится в левую подмышечную область, трехстворчатого - за правую границу сердца.
При дифференциации шума при недостаточности митрального клапана от шума недостаточности трикуспидального клапана применяют прием Корвалло-Ривера: врач просит больного глубоко и медленно вдохнуть и выдохнуть. При патологии митрального клапана шум усиливается на выдохе, трехстворчатого - усиливается на вдохе.
| |||
Диастолический шум рекургитации бывает при недостаточности клапанов аорты или легочной артерии
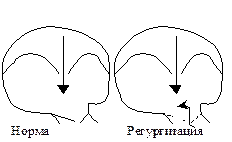
| 1. Лучше слышен, соответственно на 2 и 5 точках. 2. Протодиастолический, слышен как эхо после II тона, напоминает дуновение ветерка. 3. Убывающий. 4. Лучше слышен в вертикальном положении, чем в горизонтальном. 5. Сопровождается уменьшением силы II тона. | |||
 Систолический шум изгнания связан со стенозом устья аорты или легочной артерии Систолический шум изгнания связан со стенозом устья аорты или легочной артерии
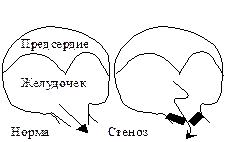
| 1. Сильный или очень сильный шум. 2. Шум не деформирует I тон. 3. Сопровождается приглушением I тона (иногда II тон вообще не слышен). 4. Шум связанный со стенозом аорты, проводится на сонные артерии. 5. Шум ромбовидной формы. | |||
 Диастолический шум изгнания связан со стенозом левого или правого атриовентрикулярного отверстия Диастолический шум изгнания связан со стенозом левого или правого атриовентрикулярного отверстия
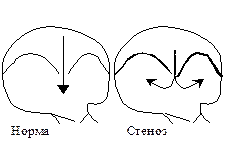
| 1. I тон усилен, хлопающий.
2. Шум, связанный со стенозом левого атриовентрикулярного отверстия, лучше выслушивается на верхушке; правого - на IV точке.
3. Шум часто пресистолический.

|
При аускультации сначала нужно дать оценку тонам, затем шумам.
Диагностическая значимость выявленных при аускультации
симптомов
Оценка тонов, дополнительных щелчков
· Ослабление 1 тона на верхушке сердца - недостаточность митрального клапана, недостаточность аортальных клапанов, стеноз устья аорты, поражение мышцы сердца (миокардит, кардиосклероз, аневризма левого желудочка).
· Ослабление 1 тона в 4 точке - недостаточность трехстворчатого клапана, недостаточность клапанов легочной артерии.
· Усиление 1 тона на верхушке сердца - митральный стеноз, мерцательная аритмия, периодически при полной атриовентрикулярной блокаде («пушечный тон»). При митральном стенозе 1 тон не только громкий, но и короткий и называется «хлопающим».
· Усиление 1 тона в 4 точке - стеноз правого атриовентрикулярного отверстия.
· Ослабление 2 тона на аорте - стеноз устья аорты, недостаточность клапанов аорты.
· Ослабление 2 тона на легочной артерии - сужение устья легочной артерии, недостаточность клапанов легочной артерии.
· Усиление, акцент 2 тона на аорте - повышение давления в большом круге кровообращения, атеросклероз клапанов аорты, аортит, пожилой возраст.
· Усиление, акцент 2 тона на легочной артерии - повышение давления в малом круге кровообращения, молодой возраст.
· Раздвоение 1 тона - неодновременное закрытие двустворчатого и трехстворчатого клапанов при блокаде ножек пучка Гиса, при глубоком дыхании, при физической нагрузке, при пролапсе митрального клапана.
· Раздвоение 2 тона - неодновременное закрытие клапанов аорты и легочной артерии вследствие легочной гипертензии, при глубоком дыхании.
· Усиление обоих тонов сердца наблюдается при тонкой грудной клетке, у детей, астеников, большом газовом пузыре желудка, сморщивании краев легких, близко прилежащих к сердцу, наличии полости в язычковых сегментах легких, после физической нагрузки, при волнении, тиреотоксикозе, преобладании симпатической иннервации, анемии. Усиленные тоны сердца также называются громкими.
· Ослабление обоих тонов сердца наблюдается при ожирении, хорошем развитии мускулатуры, эмфиземе легких, наличии жидкости, газа в левой плевральной полости, при преобладании вагусной регуляции, брадикардии. Ослабленные тоны сердца называются также приглушенными, глухими. Усиление или ослабление обоих тонов сердца, как видим, связано с экстракардиальными факторами. Усиление или ослабление одного из тонов сердца зависит от внутрисердечных причин.
· Ослабление обоих тонов сердца при исключении экстракардиальных причин чаще всего свидетельствует о поражении мышцы сердца (миокардите), атеросклеротическом, постинфарктном, постмиокардитическом кардиосклерозе, аневризме левого желудочка), перикардите, аортальном стенозе, недостаточности клапанов аорты.
· Дополнительные 3 и 4 тоны создают впечатление трехчленного ритма, ритма галопа: 3 тон- протодиастолический галоп, 4 тон- пресистолический галоп. Ритм галопа может рассматриваться как физиологический, если дополнительные тоны тихие, наблюдаются на фоне обычного числа сердечных сокращений, у детей, у молодых людей до 30 лет, при отсутствии других изменений со стороны сердца, при хорошей переносимости физической нагрузки. Ритм галопа, наблюдаемый на фоне тахикардии, со значительным звучанием, акцентом на дополнительном тоне, у лиц старше 30 лет, является патологическим и свидетельствует о выраженном нарушении сократительной функции сердца. Когда на фоне тахикардии дополнительный тон отчетливо слышен в середину диастолы, говорят о слиянии 3 и 4 тонов, что называется суммационным галопом. Суммационный галоп всегда является патологическим.
· Трехчленный ритм может выслушиваться за счет наличия тона открытия митрального клапана при митральном стенозе, что вместе с хлопающим 1 тоном и пресистолическим шумом называется ритмом «перепела».
· Систолический щелчок характерен для пролапса митрального клапана, плевроперикардиальных спаек.
Оценка шумов
При наличии шума в сердце необходимо ответить на вопрос: шум внутрисердечный (интракардиальный) или внесердечный (экстракардиальный). Внутрисердечные шумы в свою очередь делятся на функциональные, физиологические, патологические. Патологические или органические шумы разделяются как клапанные и неклапанные, шумы изгнания и регургитации. Разобраться в характере шума позволяют уже изложенные основной и дополнительные этапы аускультации. Помните, что диастолический шум всегда является патологическим, систолический шум может быть как функциональным, так и патологическим.
· Функциональные шумы только систолические, непостоянные, изменяются при положении тела, слабые, не деформируют тоны, не проводятся за контур сердца.
· Физиологические шумы - это функциональные шумы в детском возрасте в еще несформированном сердце, когда сосуды сердца (аорта, легочная артерия) относительно узкие по отношению к объему камер сердца.
· Патологические клапанные шумы связаны с морфологическим изменением структуры клапанов, отверстий сердца. Неклапанные шумы обусловлены растяжением отверстий сердца при неизмененных клапанах в связи с дилятацией его камер и тем самым появлением относительной недостаточности соответствующего клапана. Патологические шумы бывают систолические и диастолические, постоянные, средней силы или грубые, сочетаются с измененными тонами сердца, деформируют тоны, продолжительные, проводятся за контур сердца и на другие точки. Диастолические шумы всегда патологические. Шум регургитации связан с обратным током крови при абсолютной (порок) или относительной недостаточности клапана: систолический шум на верхушке при митральной недостаточности, диастолический шум на аорте при недостаточности клапанов аорты. Шум изгнания связан с сужением отверстия, сосудов, создающим препятствие по ходу тока крови: систолический шум на аорте при аортальном стенозе, при выраженном склерозе аорты; диастолический шум на верхушке при митральном стенозе.
· Экстракардиальные шумы. Шум Потена, легочно-сердечный, за счет вытеснения воздуха из бронхиол ударами верхушки сердца по краю легкого. Хруст грудины за счет движения сочленения между телом грудины и мечевидным отростком при сокращениях сердца. Шум трения перикарда при сухом перикардите. Плевроперикардиальные шумы за счет наличия спаек между плеврой и перикардом. Шум за счет сдавления артерии mammaria externa у беременных женщин.
ОБРАЗЦЫ записи аускультации сердца в разделе «Органы кровообращения» и выводов по данным аускультации, которые делаются в заключении.
Ø Тоны сердца ясные, чистые, ритмичные (соответствуют норме).
Ø Тоны сердца ясные, ритмичные. На верхушке выслушивается легкий, убывающий, занимающий половину систолы шум, не выходящий за контур сердца. Данный систолический шум скорее всего функциональный.
Ø На верхушке 1 тон ослаблен, акцент 2 тона на легочной артерии. На верхушке выслушивается дующий систолический шум, который сливается с 1 тоном, занимает всю систолу, убывающий, хорошо проводится в левую подмышечную область, усиливается в положении лежа на левом боку. Тоны сердца аритмичные, аритмия постоянная беспорядочная. Такой шум скорее всего нужно расценивать как органический шум регургитации, а вся аускультативная картина заставляет думать о недостаточности митрального клапана, наличии у больного легочной гипертензии, мерцательной аритмии.
Ø На верхушке 1 тон «хлопающий», пресистолический нарастающий шум, сливающийся с 1 тоном, усиливающийся в положении лежа на левом боку и после физической нагрузки; тон открытия митрального клапана. Акцент 2 тона на легочной артерии. Сердечная деятельность правильная. У больного типичный ритм «перепела», что указывает на наличие митрального стеноза, шума изгнания. Имеется повышение давления в малом круге - кровообращения.
Ø Ослаблены 1 и 2 тоны, ритмичные. Во 2 межреберье справа у грудины дующий протодиастолический шум, убывающий, проводится в точку Боткина-Эрба, на верхушку сердца, лучше прослушивается в вертикальном положении больного. У больного недостаточность клапанов аорты, клапанный шум регургитации.
Ø На верхушке тоны сердца ослаблены, ритмичные, ослабление 2 тона на аорте. Во 2 межреберье справа у грудины грубый нарастающе-убывающий занимающий всю систолу шум. Шум проводится в 5 точку , на сонные и подключичные артерии, в межлопаточное пространство. Описана картина типичного стеноза устья аорты, наличие ромбовидного шума изгнания на аорте.
Ø На верхушке тоны сердца сохранены, ритмичные. В 4 точке 1 тон значительно ослаблен, здесь же выслушивается грубый дующий систолический шум, занимающий всю систолу, убывающий. Шум широко проводится вправо и влево от грудины, усиливается на высоте вдоха; 2 тон на легочной артерии ослаблен. Аускультативная картина соответствует недостаточности трехстворчатого клапана, выслушивается шум регургитации.
Ø У основания мечевидного отростка справа хлопающий 1 тон. Здесь же выслушивается в начале диастолы дополнительный громкий тон, пресистолический шум, усиливающийся на вдохе. На верхушке сердца, на сосудах тоны сердца сохранены, шумов нет. Сердечная деятельность правильная. По данным аускультации можно думать о стенозе трехстворчатого отверстия. Описанный диастолический шум относится к шуму изгнания, дополнительный тон следует расценивать как тон открытия трехстворчатого клапана.
Ø Тоны сердца сохранены, ритмичные. На верхушке выслушивается слабый мезосистолический шум. Шум локальный, не проводится за область верхушки, исчезает при задержке дыхания на максимальном выдохе и натуживании. Это экстракардиальный легочно-сердечный шум Потена.
Ø Тоны сердца сохранены, ритмичные. В 4, 5 точках выслушивается средней силы систолический шум. Шум исчезает при сильном надавливании фонендоскопом в этих точках. Это экстракардиальный шум - «хруст грудины».
Ø Тоны сердца сохранены, ритмичные. В области абсолютной тупости сердца в систолу и в диастолу непостоянно выслушивается средней силы скребущий шум, усиливающийся при надавливании фонендоскопом. Шум лучше выслушивается при наклоне больного вперед, сохраняется при задержке дыхания. Экстракардиальный шум трения перикарда.
Ø Тоны сердца сохранены, ритмичные. В области верхушки сердца выслушивается шум, напоминающий хруст снега под ногами. Шум связан с актом дыхания, слышен на вдохе и на выдохе, исчезает при задержке дыхания, усиливается при надавливании фонендоскопом. Описан плевроперикардиальный шум.
Ø Тоны сердца сохранены, ритмичные. Во 2 и 5 точках выслушивается средней систолы систолический шум, проходящий при сильном надавливании фонендоскопом. Шум выслушивается у беременной женщины с хорошо развитыми грудными железами. Шум образован вследствие сдавления arterii mammaria externa.
ИССЛЕДОВАНИЕ ПУЛЬСА
Исследование пульса обычно проводится на лучевых артериях. При отсутствии пульса на обеих лучевых артериях (синдром Такаясу), что может наблюдаться при неспецифическом аортоартериите, при склерозировании лучевых артерий пульс определяется на сонных, височных, бедренных и других артериях, где он есть. Определяемый пальпаторным методом пульс, без использования каких либо приборов и инструментов, позволяет косвенно судить о показателях центральной гемодинамики. При исследовании пульса соблюдается последовательность:
1. сравнение пульса на обеих руках по величине (симметричность);
2. определение состояния сосудистой стенки (эластичности);
3. определение ритмичности, частоты;
4. определение наполнения;
5. определение напряжения;
6. определение величины;
7. определение формы;
8. в случае аритмии - исследование дефицита пульса;
9. особые варианты пульса.
Методика исследования пульса на лучевых артериях. Наполнение и напряжение пульса как показатели центральной гемодинамики, отражающие главным образом ударный объем и систолическое артериальное давление, не могут быть исследованы в склерозированных артериях, поэтому начинать исследование необходимо с оценки состояния сосудистой стенки.
Неизмененная артерия при полном прекращении кровотока в ней путем сдавления, ниже места сдавления не пальпируется. При исследовании пульса кисть пациента охватывается в области лучезапястного сустава так, чтобы 2,3,4 пальцы исследователя находились на ладонной поверхности лучевой кости, а большой палец на тыльной стороне предплечья. Исследование проводится на обеих лучевых артериях последовательно, исследователь при этом пользуется как левой, так и правой своей рукой (рис. 31).
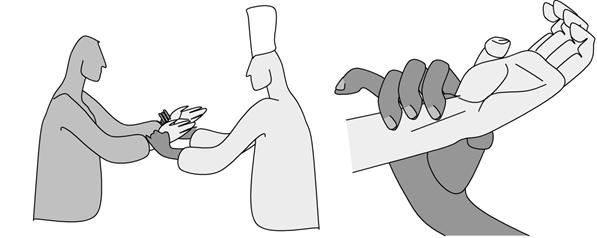 Рис. 31. Исследование пульса на лучевых артериях
Рис. 31. Исследование пульса на лучевых артериях
На наполнение пульса могут влиять односторонние аномалии строения или расположения лучевых артерий либо их сдавление опухолью, рубцами, несимметричное поражение облитерирующим эндартериитом. При этом на лучевых артериях наблюдается различный пульс (pulsus differens). Это же будет наблюдаться при аналогичных изменениях выше расположенного сосуда: подключичной, плечевой артерии. Сдавление крупных артериальных стволов может быть за счет аневризмы аорты, увеличенных лимфатических узлов, резко увеличенного левого предсердия и других причин. Поэтому исследование пульса нужно провести на обеих лучевых артериях одномоментно. После оценки сосудистой стенки равномерно 2,3,4 пальцами слегка нажимают на сосуды обеих рук до ощущения наибольших колебаний. Если они одинаковы с обеих сторон, делают заключение о том, что пульс симметричен, и другие свойства пульса определяют на одной руке , на которой исследование проводить в данный момент удобнее. При разном пульсе исследование проводят на той лучевой артерии, на которой пульс лучше выражен. Помним, что наполнение в склерозированной артерии не определяется.
Частота пульса определяется путем подсчета числа пульсовых волн (ударов) в 1 минуту. В норме частота пульса равна 60-80 ударов в минуту.
Частый пульс (pulsus frequens) наблюдается при синусовой тахикардии, если пульсовые волны следуют через равные промежутки времени. Синусовая тахикардия бывает как при органических изменениях сердца, так и при изменении нервного аппарата сердца, регулирующего его работу. Частый пульс наблюдается при недостаточности кровообращения, тиреотоксикозе, анемии, лихорадке, волнении, физической нагрузке.
Редкий пульс (pulsus rarus) наблюдается при синусовой брадикардии, при этом пульсовые удары следуют также через равные промежутки времени. Синусовая брадикардия бывает при синдроме слабости синусового узла, гипотиреозе, заболеваниях головного мозга, передозировке некоторых лекарственных препаратов.
1. В норме - 60-80 ударов в минуту.
2. Меньше 60 – брадикардия.
3. Больше 90 - синусовая тахикардия.
4. Больше 150 - вероятность пароксизмальной тахикардии устанавливается по ЭКГ.
Ритмичность пульса. Если пульсовые волны следуют через одинаковые промежутки времени, пульс ритмичный (pulsus regularis). Когда же интервалы между пульсовыми волнами неодинаковые по продолжительности, пульс неритмичный (pulsus irregularis). Аритмичный пульс может наблюдаться как на фоне нормального числа сердечных сокращений, так и при урежении и учащении числа сердечных сокращений.
Аритмичный пульс может быть обусловлен следующими причинами: дыхательная аритмия, экстрасистолия, мерцательная аритмия. Дыхательная аритмия узнается по учащению пульса на вдохе и его замедлению на выдохе. Экстрасистолическая аритмия характеризуется добавочными пульсовыми волнами с последующей компенсаторной паузой. Она может носить характер бигеминии, тригеминии, когда каждый второй или третий удар экстрасистолический. Мерцательная аритмия диагностируется при полной беспорядочности пульсовых волн. При наличии аритмии, особенно мерцательной, необходимо определять дефицит пульса.
Дефицит пульса, это когда число сердечных сокращений превышает количество пульсовых. Число сердечных сокращений определяется методом аускультации сердца на любой из аускультативных точек, где лучше слышны тоны сердца. Число пульсовых волн считается на лучевой артерии. Исследование проводится последовательно по сердцу, затем по пульсу. Число сердечных и пульсовых сокращений последовательно считается за одну минуту. Дефицитом является разница между числом сердечных и пульсовых сокращений. Например: число сердечных сокращений 120, число пульсовых сокращений 84, дефицит пульса 36. Дефицит пульса свидетельствует о слабости сердечной деятельности, когда не все сердечные сокращения доходят до периферии. Отсутствие дефицита пульса в условиях аритмии является благоприятным фактором.
Наполнение пульса определяется по величине максимальных колебаний объема сосудистой стенки во время прохождения пульсовой волны. Для этого равномерно тремя пальцами слегка надавливают на артерию до ощущения наибольших колебаний. Наполнение зависит от количества крови, выбрасываемой в аорту (УО) - ударного объема.
В норме пульс расценивается как удовлетворительного или хорошего наполнения, полный пульс (pulsus plenus), а оценка величины максимальных колебаний сосудистой стенки у здоровых людей вырабатывается в процессе опыта при исследовании пульса многих здоровых людей. В практике имеет значение уменьшение наполнения пульса. Такой пульс называется пустым (pulsus vacuus). Пульс уменьшенного, плохого наполнения, пустой наблюдается при снижении ударного объема при митральном стенозе, сердечной недостаточности, при кровотечениях, коллапсе, шоке.
При мерцательной аритмии наполнение пульса не определяется.
Напряжение пульса определяется прежде всего систолическим артериальным давлением (САД). Для его определения производится постепенное передавливание лучевой артерии проксимальным (для исследователя) пальцем. Одновременно определяется наличие пульса под дистальным пальцем. На каком-то этапе пульс под этим пальцем исчезает. Метод позволяет оценить давление весьма приблизительно. Различают напряженный пульс (при повышении АД), пульс удовлетворительного напряжения (в норме).
Величина пульса определяется его наполнением и напряжением. Различают большой пульс (pulsus magnus), когда его наполнение и напряжение хорошие, и малый пульс (pulsus parvus), когда его наполнение и напряжение недостаточны, то есть пульс мягкий и пустой. Едва прощупываемый, малый и мягкий пульс, который исчезает под влиянием лишь тяжести пальцев, называют нитевидным (pulsus filiformis).
Форма пульса (рис. 32). Форма пульса зависит от величины пульса и его скорости. Скорость пульса - это время прохождения одной пульсовой волны. Если при пальпации пульса удается уловить анакроту и «закругленную» вершину, то форма пульсовой волны нормальная, обычная. Если улавливается лишь «острая» вершина, а анакроту из-за большой скорости ощутить не удается, то пульс скорый (celer), скачущий (saliens). Если улавливается не только анакрота и вершина, но и катакрота, то пульс медленный (tardus). Скорость пульсовой волны в основном зависит от величины пульсового давления. При необычно большом пульсовом давлении пульс быстрый, скачущий.
Скорый пульс наблюдается при недостаточности клапанов аорты. При этом пороке увеличивается ударный объем крови, повышается систолическое давление, а в диастолу за счет возврата крови в левый желудочек давление быстро падает. При этом пульс бывает не только скорым, но и высоким (pulsus celer et altus). В меньшей степени скорый пульс наблюдается при тиреотоксикозе, нервном возбуждении.
Противоположно скорому медленный пульс наблюдается при стенозе устья аорты. При этом пороке затрудняется изгнание крови из левого желудочка, давление в аорте повышается медленно, величина пульсовых волн уменьшается, пульсовое давление снижено. Такой пульс будет не только медленным, но и малым (pulsus tardus et parvus) .
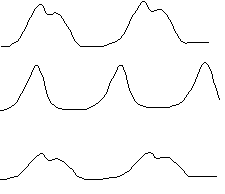
| Нормальный пульс - пальпируются при сдавлении артерии анакрота и вершина. Скачущий пульс - пальпируется только вершина. Медленный пульс - пальпируются анакрота, вершина и катакрота. |
Рис. 32. Виды пульса (сфигмограмма)
ОБРАЗЕЦ записи исследования пульса у здорового человека
Лучевые артерии при полном их пережатии не пальпируются. Пульсация на обеих лучевых артериях одинакова. Пульс ритмичный, 68 ударов в одну минуту, удовлетворительного напряжения, полный, обычной формы и величины.
ИССЛЕДОВАНИЕ ПЕРИФЕРИЧЕСКИХ АРТЕРИЙ И ВЕН
Исследованию доступны следующие крупные сосуды: височные, сонные, подключичные, плечевые, лучевые, брюшная аорта, бедренные, подколенные, задние большеберцовые артерии (a. tibialis pоsterior), артерии тыла стопы (a. dorsalis pedis). Проводить исследование рекомендуется в указанной последовательности как бы сверху вниз, с головы до нижних конечностей, не пропуская ни один из сосудов. Основными методами при исследовании периферических артерий являются осмотр, пальпация и аускультация.
У здоровых людей при осмотре можно отметить лишь небольшую пульсацию сонных артерий, иногда пульсацию брюшной аорты. Патологическая пульсация сосудов в области шеи уже была изложена в разделе «осмотр», так же как и пульсация брюшной аорты, отличие пульсации аорты от сердечного толчка. Иногда при наличии «пляски каротид» наблюдается пульсация всех периферических артерий, так называемый «пульсирующий человек». Такое явление, как и «пляска каротид», наблюдается при недостаточности клапанов аорты. Пульсация отдельных артерий, плечевых, лучевых, наряду с видимой на глаз извитостью артерий, указывает на атеросклеротическое их поражение.
Необходимо провести пальпацию всех указанных периферических артерий (рис. 33). Пальпация имеет своей целью определить состояния сосудистой стенки каждого из сосудов справа и слева, наличие уплотнений, аневризматических расширений. Другой задачей пальпации является определение величины пульсации, ее выраженности. Методика исследования сосудистой стенки, величины пульсации уже указывалась в разделе «исследование пульса». Патологическое значение имеет снижение пульсации как на обеих симметричных сосудах, так и на одном из них.
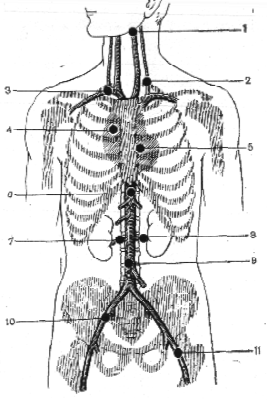
| 1. - сонная артерия 2. - позвоночная артерия 3. - подключичная артерия 4. - аорта 5. - аортальный клапан 6. - торакоабдоминальная аорта и чревная артерия 7. - правая 8. - левая почечная артерия 9. - брюшная аорта 10. - подвздошная артерия 11. - бедренная артерия |
Рис. 33. Аускультация периферических сосудов проводится
в указанных точках
Исследование периферических вен туловища, конечностей проводится путем осмотра. Обращается внимание на их выраженность, расширение, извитость.
ОБРАЗЕЦ записи исследования периферических артерий и вен у здорового человека
Пульсация периферических артерий сонных, височных, подключичных, плечевых, лучевых, бедренных, задне-берцовых, тыла стопы хорошо выражена, одинаковая с обеих сторон. Артерии, пульсация их не видны. Стенки всех артерий, после их передавливания до полного прекращения кровотока в них, не пальпируются. Вены мало заметны.
| <== предыдущая страница | | | следующая страница ==> |
| ПЕРКУССИЯ | | | ИССЛЕДОВАНИЕ КАПИЛЛЯРНОГО (АРТЕРИОЛЯРНОГО) ПУЛЬСА |
Дата добавления: 2014-10-14; просмотров: 3458; Нарушение авторских прав

Мы поможем в написании ваших работ!
