
Главная страница Случайная лекция

Мы поможем в написании ваших работ!
Порталы:
БиологияВойнаГеографияИнформатикаИскусствоИсторияКультураЛингвистикаМатематикаМедицинаОхрана трудаПолитикаПравоПсихологияРелигияТехникаФизикаФилософияЭкономика

Мы поможем в написании ваших работ!
Марта 2010 г
АСУ. Телемедицина.
Система здравоохранения – определения зависит от критерия положенного в основу данного термина: структура, роль в обществе и т.д. кибернетики – сложная, иерархическая, динамическаясистема открытого типа.
То что открытого типа означает что на эту систему оказывают влияния внешние и внутренние факторы (и без внешних факторов работать не может).
Внешние факторы:
1) Экономические факторы (уровень развития промышленности, с/х, национальный доход, уровень финансирования, инфляции)
2) Социальные факторы (уровень развития науки, культуры)
3) Политические факторы (политическое устройство)
4) Физические факторы (географические особенности, природные катаклизмы, источники излучения, состояния почвы)
Внутренние факторы:
1) Экономические – состояние финансовых дел ЛПУ
2) Техногенные – состояние оборудования ЛПУ
3) Организационные факторы – распределение нагрузки, составление графика дежурств
4) Естественные факторы – состояние финансовых дел конкретных ЛПУ
5) Личностные факторы – взаимоотношения между сотрудниками, психологический климат в конкретных ЛПУ
То что динамического типа – постоянно развивается
То что сложная – функционирование всей системы невозможно полностью перевести на математический язык.
Для функционирование системы управления необходима информация
Что такое управление – процесс изменения организации системы путем переработки информации в управляющий сигнал для достижения цели. Для достижения наилучшего управления необходимо создания – автоматизированную систему управления.
Основные принципы построения АСУ.
АСУ – система принятия решений по управлению сложным объектом, основанная на применении математических методов и технических средств автоматизированной обработки информации при активном участии человека в процессе управления.
Схематично можно представить как: АСУ=ЛПР+МПО+ИПС
ЛПР – лица принимающие решения - ответственен за систему в целом или за ее отдельное звено
ИПС – информационно-поисковая система – в которой процессы сбора, обработки, хранения и выдачи информации осуществляется средствами вычислительной техники (МИС – медицинская информационная система)
МПО – модель поведения объекта – это модель которая позволила бы описать все процессы на языке, понятном для ЭВМ (анамнез – сбор информации, постановка диагноза – модель) в медицине создать модели достаточно сложно.
Виды обеспечения АСУ:
1. Информационное – совокупность единой классификации и кодирования информации. В ЭВМ может хранить любая формализованная информация (справочная, нормативная и пр.)
2. Математическое обеспечение – наличие алгоритмов и программ (отвечает за это программист)
Алгоритм – это последовательность команд, выполнение которых дает конечный результат. Введено в 12-13 веке Аль Хорезми
Программа – набор команд, инструкций, правил выражающих на определенном языке...
3. Организационно – юридическое – организация и правовые условия для работы АСУ (наличие соответствующих законов, договоров, права и обязанности)
4. Техническое – комплекс средств вычислительной техники, используемых в здравоохранении.
Основные функции АСУ:
1) Моделирование управленческой деятельности
2) Выработка рекомендаций по принятию решений
3) Контроль эффективности применения решений
4) Анализ динамики состояния здоровья населения
5) Управление оказанием лечебно-профилактической помощи
Значение АСУ:
1) Усложнились объекты управления (рост крупных ЛПУ)
2) Резко увеличился объем информации, используемой для решения управленческих задач на различных уровнях
3) Изменение характера решаемых задач в здравоохранении (внедрение стандартов)
4) Возникла необходимость в новых формах планирования
5) В ЛПУ используются сложные специализированные комплексы аппаратуры для автоматизированных решений
6) Многообразие лечебной деятельности и слабое подобие ЛПУ друг другу даже при однопрофильности
7) Множественность услуг
8) Многообразие форм медицинской помощи: стационарная, амбулаторно-поликлиническая, помощь на дому
9) Высокая интенсивность потока пациентов, обращающихся в ЛПУ
10) Существование тесно взаимосвязанных друг с другом объединений: стационар – поликлиника; женская консультация – родильный дом
11) Достаочно-большая территориальная распыленность самого ЛПУ и его служб и огромная распыленность на территории страны
12) Подготовка и обработка большого объема отчетных материалов
Медицинская информатика: определение, требования, задачи и современные особенности.
Информатика – наука о сборе, обработке, хранении и выдаче информации.
Требования к информации:
1) Необходимое и достаточное количество и качество информационных данных
2) Достоверность и точности информации
3) Своевременность в получении информации
4) Полезность информации
5) Оптимальные технологические характеристики (плотность размещения, возможность сохранения, скорость обработки, возможность размножения)
Задачи:
1) Повысить оперативность обработки данных
2) Повысить качество хранения информации
3) Улучшить поиск необходимых данных
4) Улучшить проведения анализа отчетов
5) Сократить время анализа информации, полученной из ЛПУ, и принятия решений
6) Улучить связь и обмен информацией
Современные особенности информационных систем.
1. Растущую потребность в информации, испытывают не только руководители, но и граждане. Это связано с децентрализацией общества. Многие решения граждане принимают независимо от центральной власти. Для принятия решения каждому гражданину необходима информация.
2. Информация становится не сообщением, а экономической категорией. Получает рыночную оценку и перестает быть бесплатным товаром.
3. Прибыль от продаж и покупок информации не усредняется т.к. на информационный рынок не подчиняется закон конкуренции
4. В России наблюдается неравномерное распределение информации → приводит к социальному неравенству
5. Резко возросли технологические возможности передачи, получения и хранения использования информации во время возрастающих объемах
6. Эволюция общества становится все менее предсказуемой чем в прошлом.
Автоматизированное рабочее место врача.
Условия: компьютер, рациональное оснащение рабочего место, современное программное обеспечение, связь с руководством, другими ЭВМ врачей и ЛПУ, телемедицинским центром.
К компьютере может хранится – медицинская документация, справочные материалы, стандарты лечения, показатели деятельности врача и т.д.
Условия:
1) Оснащение удобным рабочим столом и стулом
2) На столе только то что необходимо
3) Наличие органайзера
4) Чистота, достаточная освещенность
5) Чистый воздух
6) Оптимальная температура
7) Отсутствие шума
8) Достаточная освещенность
Телемедицинская сеть РФ.
Строится по принципу 3-х уровней, предназначена для консультативной помощи.
Первый уровень – телемедицинский пункт в сельской, районной или ведомственной больнице. Эти пункты связаны с областной больницей или специализированной больницей на региональном уровне.
Второй уровень – ТМП в областной больнице или специализированном центре региона. Он оказывает консультативную помощь 1 уровню, в случае необходимости связывается с центром МЗ РФ.
Первый и второй уровень – образуют телемедиуинскую сеть региона
Третий уровень – ТМП в ведущих медицинских учреждений или в ТМП в МЗ. Он обеспечивает проведение телеконсультаций по широкому спектру проблем.
Режимы телеконсультаций.
1. В режиме on-line, непосредвенно в момент обращения и проведения консультации по высокоскоростным цифрам каналам и двусторонней связи.
2. В режиме off-line в момент обращения и проведение отсроченной консультации в согласованное время, связь обеспечивается обычными телеканалами.
3. Отложенные консультации – данные по электронной почте.
Значение ТМ РФ – сеть должна обеспечивать проведение полноценных плановых и экстренных консультаций у ведущих российских специалистов и зарубежных центров.
Телемедицинские технологии: основные направления, задачи, правовые аспекты.
1. Телемедицинская консультация – организуется по схеме «точка-точка» обеспечивается консультация врача в ходе лечебно-диагностического процесса, эвакуационных мероприятий ...
2. Телемониторинг – «много точек – точка» данные множества пациентов в одну точку, обеспечивает контроль жизненно важных функций пациента.
3. Темемедицинкая лекция – «точка-много точек» - лектор обращается участникам, участки между собой общатся не могут.
4. Телемедицинское совещание – «многоточки» все участники могут общаться друг с другом, обеспечивает реализацию обмена мнениями.
Вариант ТМК:
1) Врачебная ТМК – специалист консультирует врача с пациентом или без пациента
2) ТМ функциональное/лабораторное обследование – передача объективных данных о больном с медицинской аппаратурой
3) Советы спасателям (врач – специалист консультирует сотрудников мобильных спасательных отрядов)
4) Советы населению – в какое учреждение обращается
23 марта 2010 г.
Задачи ТМ в области обеспечения консультативной помощи:
1) Консультация сложных больных на различных этапах оказания помощи
2) Экстренные консультации больных, находящиеся в критическом состоянии
3) Консультации в процессе оказания помощи пострадавшим в ЧС
4) Догоспитальное консультирование больных для уточнения диагноза и решения вопроса о месте и сроках предстоящего лечения
Правовые аспекты.
Ответственность медицинского и технического персонала за организацию, проведение и конфиденциальность проведения консультаций.
1. Показания к проведению ТМ-консультаций
2. Добровольное информирование согласие пациента на проведение телеконсультаций с учетом ограничений, существующих при использовании телемедицинских технологий
3. Ответственность консультанта за сделанное заключение при условии предоставления ему всего комплекс необходимой информации
4. Аутентичность обсуждаемой медицинской документации (процедура подтверждения одинакового качества передаваемых документов)
5. Авторизация материалов, получаемых при использовании ТМТ
6. Конфиденциальность телеконсультаций и последующая защита персональных данных пациента
7. Протоколизация ТМ-консультаций и последующее архивирование
8. Аутоинтефикация консультанта и его подписи
9. Техническое обеспечение своевременного обеспечения ТМ сеанса
10. Ответственность за достоверность информации, публикуемой на web-серверах
11. Обеспечение авторских и имущественных прав за материалы, используемые в процессе ТМ-консультаций
23 марта 2010 г.
Социальное страхование и основы экспертизы нетрудоспособности.
Социальное страхование – система гарантирующая гражданам право на труд, заработок, и справедливое распределение общественного продукта, а так же гарантированную законом социальную защиту, возмещение убытков, оказание социальной помощи и услуг.
СС – это система защищающая граждан от факторов социального риска к которым относятся:
1) Болезнь
2) Увечье
3) Потеря трудоспособности
4) Материнство
5) Старость
6) Безработица
7) Смерть родственника...
Отрасли социального страхования:
1. Медицинское страхование:
1) Обязательное медицинское страхование (ОМС)
2) Добровольное медицинское страхование (ДМС)
3) Страхование по болезни (ВУТ или ВН)
2. Страхование от несчастных случаев:
1) На производстве
2) Профессиональные заболевания
3) Страхование по потере кормильца
3. Страхование по старости
4. Страхование на случай безработицы
Бюджет социального страхования – формируется за счет налогообложения учреждений, организаций и физически лиц. Размер налогов обязательный – единый социальный налог, рассчитывается по отношению к фонду оплаты труда.
Виды социальных налогов:
1.  Пенсионный фонд – 20%
Пенсионный фонд – 20%
2. Обязательное медицинское страхование – 3,1% одинаков для всех
3. Социальное страхование – 2,9%
4. Страхование от несчастных случаев – 0,2%, 0,3% для ЛПУ
Структура системы СС (занимающаяся вопросами ВН)
Высший орган управления – Федеральный фонд социального страхования, работает на правах министерства и подчиняется Правительству, федеральному фонду подчиняются региональные фонды (областные), возглавляет региональный фонд – управляющий. Им подчиняются муниципальный и районные фонды. В учреждениях создаются комиссии по социальному страхованию, в состав которых входят 2-3 человека. если организация небольшая менее 50 человек, вопросами социального страхования занимается уполномоченный по социальному страхованию.
Направление средств ФСС (материальная поддержка в основном работающего населения):
1. Выплата пособий по больничным листкам
2. Выплата пособий при рождении ребенка
3. На погребение
4. Санаторно-курортное лечение
5. Содержание санаториев – профилакториев
6. Фонд по Чернобылю
Система социальной защиты населения.
Высший орган управления – министерство здравоохранения и социального развития → областной → городской → районный комитеты социального развития (может иметь разные названия) → в организациях вопросами социальной защиты занимается уполномоченный.
Средства направляются (материальная поддержка в основном нетрудоспособного населения):
1. Пенсии по старости
2. Пенсии по инвалидности
3. Пособие по потере кормильца
4. Переквалификация (если стал инвалидом, дается другая профессия)
5. Протезирование (кроме зубного)
6. Автотранспорт
7. Санаторно-курортное лечение
8. Пособия многодетным и одиноким матерям
9. Мастерские (где могут работать инвалиды)
10. Дома для дефективных детей и инвалидов, престарелых
11. Дома сестринского ухода, хосписы
Экспертиза временной нетрудоспособности.
Вид экспертизы заключающейся в определении длительности и степени нетрудоспособности в связи с заболеванием или увечьем, в выявлении причин утраты нетрудоспособности, установление группы инвалидности.
Принципы экспертизы нетрудоспособности:
1. Государственный характер – существуют единые государственные органы, которым дано право решать вопросы
2. Профилактическое направление – быстрое восстановление трудоспособности и предотвращение инвалидности
3. Коллегиальность в решении всех вопросов экспертизы
Основные понятия экспертизы трудоспособности:
1. Объект исследования – трудоспособность пациента
2. Трудоспособность – это такое состояние организма при котором совокупность физических и духовных возможностей позволяет выполнять ему работу определенного объема и качества.
Это био-социальная или медико-социальная категория т.к. включает и медицинские и социальные критерии:
· Медицинский критерий - своевременно поставленный правильный, полный клинический диагноз с учетом (морфологических изменений, степени функциональных нарушений ...)
· Социальный критерий – все что связанно с профессиональной деятельностью больного (характеристика труда, организация и ритм работы, нагрузка на отдельные органы и системы)
3. Нетрудоспособность – это несоответствие между возможностями организма и выполняемой работой. Делится на временную/длительную, полную/частичную.
Временная нетрудоспособность – собирательное понятие, характеризующее временную невозможность человека выполнять свою работу.
4. Инвалидность
Экспертиза временной нетрудоспособности – вид медицинской экспертизы, основной целью которой является оценка состояния здоровья пациента, качества эффектиности проводимого лечения, возможность осуществлять профессиональную деятельность, а так же определение степени и сроков временной утраты нетрудоспособности.
Виды (причины ВН):
1. Заболевание
2. Травма
3. Санаторно-курортное долечивание
4. Беременность и роды
5. Протезирование
6. Уход за больным членом семьи, здоровым ребенком, ребенком-инвалидом
7. Карантин
8. Перевод на другую работу
Функции лечащего врача при экспертизе ВН:
1. Определяет признаки ВН на основе оценки состояния здоровья, характера и условий труда социальных факторов
2. В первичных документах врач фиксирует:
· Жалобы пациента
· Анамнез и объективные данные
· Формулирует диагноз
3. Рекомендует лечебно-оздоровительные мероприятия, ЛОР и назначает дополнительные обследования и консультации
4. Определяет сроки ВН с учетом индивидуальных особенностей течения основного и сопутствующих заболеваний, наличия осложнения и ориентировочных сроков нетрудоспособности при различных заболеваниях и травмах.
5. Выдает листок нетрудоспособности и дату очередного посещения
6. При последующих осмотрах отражает динамику заболевания, эффективность проводимого лечения, обосновывает продление сроков освобождения пациента от работы.
7. Своевременно направляет на консультации. ВК
8. Отмечает нарушение ЛОР и делает соответствующую запись в л/н
9. Своевременно направляет на МСЭК
10. Выявляет, производит отбор и осуществляет диспансеризацию ДЧБ (длительно, часто болеющих)
11. Аргументировано обосновывает закрытие листка нетрудоспособности
12. Анализирует причины заболеваемости с ВУЬ и инвалидности
Функции врачебной комиссии ВУ ЛПУ:
1. Принимает решение о продление листка нетрудоспособности
2. Проводит экспертизу в сложных и конфликтных ситуациях
3. Принимает решения при направлении пациента за пределы административной территории
4. Направляют на МСЭК
5. Разбирают иски и претензии со стороны страховых компаний и ФСС по качеству медицинской помощи ...
6. Принимает решения о освобождении от экзаменов, предоставления академического отпуска
Проблемы инвалидности.
Инвалидность – один из показателей здоровья населения, во всем мире инвалидность растет, необходимость изучения инвалидности определяется серьезными социальными и экономическими последствиями, исключая трудоспособную часть населения из общественно -производственной деятельности. В семье где есть ребенок инвалид большинство женщин меняют жизненный план.
Проблемы изучения инвалидности детства.
1. Отсутствует достоверная статистическая информация о детях-инвалидах
2. Нет единого органа который бы проводил полную регистрацию детей-инвалидов
3. Инвалидов с детства больше чем получающих пособий т.к. некоторые родители не хотят по психологическим мотивам оформлять инвалидность.
4. Нет единой консультативной службы для родителей
5. Ребенок инвалид получает социальную пенсию, размер которой в 3 -4 раза меньше затрат на его содержание
Понятие инвалидности.
Инвалид – слабый, немощный. Понятие у взрослых и детей отличается.
Инвалидность (у детей) – это стойкая социальная дезадаптация обусловленная хроническим заболеванием или патологическим состоянием, резко ограничивающим возможность включения ребенка в адекватные возрасту воспитательные педагогические процессы, в связи с чем он постоянно нуждается в уходе помощи и надзоре.
Уровни и структура инвалидности.
10% населения инвалиды (по ВОЗ), 2% из них дети. За 25 лет число детей инвалидов удвоилось.
В России 8 млн инвалидов, из них 8-10% инвалиды с детства, от общей численности детей 2,5% инвалиды.
Структура детской инвалидности:
1. Психические заболевания
2. Болезни нервной системы и органов чувств
3. Врожденные аномалии
4. Новообразования
Виды инвалидности.
1. В следствии общего заболевания
2. Инвалидность в связи с трудовым увечьем
3. Инвалидность у бывших военнослужащих
4. Инвалидность с детства
5. Инвалидность до начала трудовой деятельности
У детей групп инвалидности нет. У взрослых 3 группы.
Освидетельствование у детей.
Сроки до 2 лет, от 2 до5 лет, на весь срок до достижения 18-летнего возраста.
30 марта 2010 г.
Система здравоохранения в экономически развитых странах. Медицинское страхование в России.
На сегодня выделяют следующие качественные системы для хараткеристики систем здравоохранения.
I. По организации:
1. Государственная
2. Частная
3. Смешанная
II. По степени централизации управления:
1. Централизованная
2. Децентрализованная
III. По источнику финансирования
1. Бюджетная
2. Страховая
3. Смешанная
На основании этих критериев ВОЗ выделяет следующие основные системы здравоохранение. И рекомендует соотношение этих систем в каждой стране.
1) Государственная – 60%
2) Страховая медицина – 30%
3) Рыночная – 10%.
Государственная система здравоохранения. (национальная, бюджетная, система Бевериджа).
Превалирует в странах: Росиия, Великобритания, Португалия, Греция
Хараткерные черты:
1. Наличие центрального и регионального планирования
2. Государственное финансирование (источник финансирования один) → самый низкий уровень финасирования до 7% ВНП.
3. Управление осуществляется через профессиональных работников (медики)
4. Контроль качества осуществляется со стороны государства и через профессиональных работников
5. Низкая оплата труда и низкие административные расходы
Принципиальные проблемы:
1. Государственный монополизм и патернализм в определении приоритетов развития
2. Государство сдерживает рост расходов за счет финансирования
3. Слабые связи между центром и переферией, бюрократическая авторитарная система управления
4. Недостаточно стимулов для повышения работы медицинского персонала
5. Самые низкие темпы внедрения новшеств. Слабо учитываются интересы потребителей
6. Свобода выбора врача для пациентов ограничена
7. Отсуствует выбор стационарного лечения с точки зрения комфорта
8. Наличие постоянных очередей
9. Сохранение неравенства в отношении доступности медицинской помощи для отдельных социальных групп и административных территорий в зависимости от степени их влияния на центральное правительство.
10. Приоритетное финансирование учреждений вторичной медициской помощи
11. Тенденции к ограничению контактов пациентов и медперсонала стенами медицинского учреждения
Страховая система (система Бисмарка).
Превалирует в: Германии, Италии, Франции, Нидерландах
Хараткеристика:
1. Децентрализованное финансирование
2. Основных источников финасирования 3:
· Взносы работадателей или рабочих
· Муниципальный бюджет
· Государственный субсидии
3. Средний уровень финансирования 7-10%
4. Свобода выбора страховых компаний
5. Конкуренция между страховыми компаниями
6. Страховые компании ведут контроль за расходами и качеством медицинской помощи
7. Широкий выбор условий госпитализации с точки зрения комфортности
8. Разграничение функций государства,финасирующих органов и производиелей медицинской помощи
9. Средние темпы внедрения новшеств (5-10 лет)
Проблемы:
1. Отсуствие равной доступности медицинской помощи для различных социальных групп и административных территорий
2. Тенденции неоправданного роста стоимости медицинской помощи
3. Высокие административные расходы (особенно на обработку информации и финасовые отчеты)
4. Пренебрежительное отношение к пациентам высокого риска входящих в гурппу высокого риска, длительно находится в стационаре и незастрахованных (5-10% населения)
5. Слабое внимание к долгострочному планированию
6. Низкий приоритет общественного здравоохранения, профилактической медицины, укрепление здоровья и санитарного просвещения.
Рыночная система здравоохранения.
Превалирует в: США, ЮАР
Хараткерные черты:
1. Децентрализация финансирования
2. Основной источник финансирования один – личные средства пациента
3. Самый высокий уровень финансирования – более 11% ВНП
4. Широкий выбор услуг, соотвествующий личным предпочтениям пациентов
5. Отсуствие очередей
6. Гарантия доступности специализированной помощи
7. Конфеденциальность лечения, самое высокое внимание пациенту
8. Высокое качество условий госпитализации
9. Самые высокие темпы внедрения новшеств (1,5-3 года)
Проблемы:
1) Высокая стоимость лечение
2) Высокие админисрративные расходы (особенно на обработку информации и финансовые отчеты)
3) Неадекватное потребностям территориальное распределение служб здравоохранения и отсуствие механизма влияния на нее
4) Низкая доступность для неимущих
5) Трудности и регулирования и контроля качества лечебной работы
6) Судебные процессы-один из основных элементов контроля за качеством
7) Ограниченный спектр вспомогательного персонала, обеспечивающих уход за больными
8) Недостаточное внимание к оказанию помощи на дому и профилактическим мероприятиям
Международное сотрудничество в области здравоохранения и медицинской науки.
Современное сотрудничество проводится на двусторонней и многосторонней основе и направлено на решение актуальных проблем здравоохранения. Основой сотрудничества являются межправителтственные соглашения в области здравоохранения и медицинской науки, культуры, экономики и т.д.
Международные организации: ВОЗ, ООН, Международная организация красного креста и полумесяца.
ВОЗ - В настоящее время в эту организацию входит более 190 стран мира. Создана решением международной конференции по здравоохранению, состоявшейся в июне-июле 1946 в Нью-Йорке. Устав ратифицирован 7 апреля 1948 – Всемирный день здоровья.
Фонды ООН:
ЮНИСЕФ – помощь детям
ЮНЕСКО – по образованию, культуре, науке
ФАО – продовольсвие и с/х
МОТ – вопросы труда
МАГАТЭ – атомная промыленность
Формы сотрудничества:
1. Участие ВУЗов в международных образовательных ярмарках
2. Подготовка в медицинских вузах студентов
3. Подготовка выскоквалифицированнх специалистов через ординатуру и аспирантуру
4. Обмен специалистами на рабочих метах
5. Участие в конференциях,симпозиумах
6. Научно-техническое сотрудничество – изучение и использование прогрессивного опыта
7. Совместное проведение научны исследований
8. Совместная деятельность международных организаций
9. Совметные мероприятия по борьбе с заболевемостью
10. Поездка экспертов, консультантов для работы в госпиталях других стран
11. Обмен книгами, периодическими изданиями
12. Написание совместных книг, монографий
13. Выпуск совметных международных журналов, сборников
Медицинские ассоциации, история, задачи.
В 1926 году основана международная профессиональная медицинская ассоциация, представляющая 23 страны. Ассоциацией решалось:
1) Профессиональные вопросы
2) Трудовые споры
3) Юридические споры
В ходе 2 мировой ассоциация прекратила свою деятельность. Снова создана после ее окончания.
В 1947 году – Всемирная медицинская Ассоциация (тогда включала 64 страны). Задачи:
1) Вопросы медицинской этики
2) Разработка вопросов мед.образования
3) Общемедицинские проблемы
С 1993 года работает Европейский форум медицинских ассоциация и ВОЗ с целью повышения качесвта здоровья и здравоохранения.
Медицинская ассоциация в России.
С 20-х годов врачебная коллегиальность сводилась к консилиумам и научными обществами. В РФ первые структуры профессионального самоуправления врачей – медицинские ассовциации – в 1989 году почити во всех регионах, по принципу европейкого форума, медицинской ассойиации и ВОЗ.
В 1990 году территориальные мед.ассоциации объединились в Ассооциацию врачей России – неправительсвенную общественную организацию, которая обединяте профессионалов – медиков. Работает ассоциация в содружестве в профсоюзами – которые занимаются трудовыми вопросами.
Профсоюзы объединяют наемных работников и заключают с работадателем коллективные договоры, где главное – экономические аспекты.
Ассоциация объединяет наемных работников, но заключает трехсторонние соглашение (государство – страховая компания – ассоциация) – рассматривает профессиональные проблемы.
Задачи:
1) Конроль качесвта медицинской момощи
2) Определение и контроль уровня и объема медицинсокй помощи
3) Рассмотрение профессиональных вопросов, разрешение споров
Медицинское страхование в России.
Страхование введено с 1 января 1993 в соответсвии с законом о медицинском страховании т.к. появился дефицит средств государственного бюджета, основная цель – расширить объем средств на медицину → появидлось 2 источника финансирования: гос.бюджет, страховой фонд.
Формы страхования: ОМС, ДМС
Виды: индивидуальное, коллективное
Для функционированияэтих систем необходимы соотвествующие налоги. Финасированние ОМС осуществляется за счет: взносов работадателей (работающее население), платежи бюджета (на неработающее). ДМС – за счет собственных сбережений граждан, фонда прибыли предприятия.
Медицинская помощь оказывается с базовой программой:
1. Федеральная – уровень и объем оказания помощи
2. Территориальные программы – должны соотвествовать федеральныи или выше нее.
ДМС подразумевает помощь сверх базовой программы
Модели медицинского страхования:
Основные понятия:
1. Гражданин – застрахованный пациент, потребитель медицинской помощи
2. Страхватель – выплата страховых взносов (учреждение, предприятие)
3. Страховщик – (страховая медицинская организация) – тот кто организует все это
4. Медицинские учреждения – произволители медицинской помощи
2 апреля 2010 г.
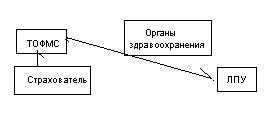
Первая модель: страхователь → ТФОМС → СМО → ЛПУ
На страовой полис действую страховщики (СМО), которые непосредственно взаимодействуют с ЛПУ и осуществляют все взаиморасчеты и контролируют качество медицинской помощи.
Вторая модель: страхователь → ТФОМС → филиалы ТФОМС → ЛПУ
На страховой полис отсуствуют страховые компании, всю работу по органзации медицинского страхования осуществляет территориальный фонд ОМС и его филиалы.
Третья модель:
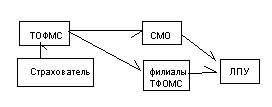
На страховом поле работают как страховые компагии так и фонды,между ними растпределены клнтингенты застрахованых лиц.
Четвертая модель: (в настоящее время на существует)
2 апреля 2010 г.
Организация амбулаторно-поликлинической помощи детскому населению.
Поликлиника ведущая лечебно-профилактическое учреждение первичного звена здравоохранения предназначенное для оказания медицинской помощи приходящим в нее пациентам и пациентам на дому.
80% населения получают медицинскую помощь в амбулаториях и поликлиниках и только 20% в стационарном учреждении.
Отличие амбулатории от поликлиники:
1. По объему и уровню специализации оказываемой медицинской помощи
2. В амбулатории до 7 основных врачебных специальностей. В поликлиники больше 6
3. Не должно быть отличия по качеству медицинской помощи
Основные специальности амбулатории: терапевт, хирург, педиатр, стоматолог, акушер-гинеколог, инфекционист.
История организации детской поликлиники.
До 1949 года детская поликлиника существовала отдельно от больниц и консультаций и были самостоятельными учреждениями. Таким образом дети до 3 лет обслуживались консультациями, а до 14 поликлиниками. В 1949 году консультации и поликлиники объединили между собой и в некоторых регионах с стационаром → образовалась система единого педиатра, которая существует по настоящего времени.
С конца 80-х годов стали наблюдаться 2 тенденции:
1) отделение поликлиник от стационаров, что нередко приводило к нарушению принципа преемственности в работе ЛПУ.
2) объединение нескольких поликлиник обслуживающих детей одной территории с стационаром в – создание ТМО (территориальное медицинское объединение)
С 1999 по 2002 на медицинское обслуживание в детские поликлиники переданы подростки от 15 до 18 лет. В настоящее время в детских поликлиниках обслуживается контингент в возрасте от 0 до 17 лет 11 месяцев 29 дней (не путать с юридическим 14 летним возрастом).
Задачи детской поликлиники.
1. Организация и проведение комплекса профилактических мероприятий
1) Обеспечение динамического медицинского наблюдение за здоровыми людьми
2) Проведение профилактических осмотров и диспансеризации детей
3) Проведение профилактических прививок
2. Лечебно-консультативная помощь на дому и в поликлинике
3. Лечебно-профилактическая работа в ДДУ и школах
4. Противоэпидемические мероприятия
5. Правовая защита детей
6. Повышение квалификации медицинского персонала
7. Ведение учетной и отчетной документации
8. Планирование деятельности
Дополнительные задачи ( в связи с передачей подростков)
1. Профилактическая работа среди работающих подростков
2. Оценка состояния здоровья подростка, его социальных возможностей на основе медицинской, социальной, педагогической информации о нем
3. Разработка программ профилактики расстройств соматического, репродуктивного, психического здоровья, программ медицинского наблюдения, лечения, коррекции, оздоровления, реабилитации
4. Контроль своевременности объема и качества медицинской помощи
Классификация амбулаторо-поликлинических учреждений.
1. По организации:
1) Самостоятельные поликлиники (возглавляет главный врач)
2) Объединенные со стационаром (возглавляет зам.главного врача по поликлинике или зав.поликлиникой)
3) ТМО (возглавляет главный врач)
2. По категориям (мощности)
1) категория на 800 посещений в день
2) категория на 700 –II–
3) категория на 500 –II–
4) категория на 300 –II–
5) категория на 150 –II–
6) внекатегорийная меньше 100 –II–
3. По специализации
4. По территориальному принципу
5. По возрастному контингенту
6. По источнику финансирования
1) Государственные (федеральные, муниципальный)
2) Ведомственные
3) Частные
Структура детской поликлиники.
Зависит от категории. Выделяют обязательные структурные подразделения и необязательные.
Обязательные:
1. Педиатрическое отделение (кабинет)
2. Отделение организации медицинском помощи детям и подросткам в образовательных учреждениях (дошкольно/школьное)
3. Отделение медико-социальной помощи
4. Отделение восстановительного лечения
5. Врачебная комиссия
6. Параклинические службы и вспомогательные службы
Каждое отделение в своем составе должно иметь фильтр с отдельным входом и изолятор с боксами (на поликлинику минимум два входа с фильтром).
Штаты фильтра: если меньше 15 уч.педиатров, то 1 медицинская сестра фильтра. Если больше 15, то 2 должности.
При выявлении на фильтре инфекционное заболевание, следующих алгоритм:
1. Немедленно отправляется домой и работник фильтра вызывает врача на дом
2. Если сомневается, то временно ребенок помещается в бокс с изолятором имеющим отельный выход и вызывается врач с приема.
В экстренных случаях врач направляет ребенка в стационар.
Внутри педиатрического отделения могут быть 2 подразделения: для здоровых детей, отделение специализированной помощи (для оказания помощи с заболеваниями неинфекционного характера).
С конца 80-х годов в состав поликлиники может входить: пункт неотложной помощи, стационарозамещающие формы оказания медицинской помощи (дневной стационар, стационар на дому).
Организация работы детской поликлиники.
Время работы с 700до 2000 (21 час) если нет отделения неотложной помощи. Если оно есть, то круглосуточно. Нет праздников и выходных дней ( в эти дни остаются дежурные врачи).
Продолжительность рабочего для медицинского персонала 40 часов в неделю. Работа поликлиники строится по участковому принципу. На участке у педиатра 800 детей.
ШТАТ: на 10 000детского населения в возрасте 0-17лет- 12,5 врачей педиатров участковых (норматив).
Врачи поликлиники работают по скользящему графику. Цель – реализация принципа доступности медицинской помощи. Критерии при составлении графика работы:
1) Учет интенсивности потока пациентов
2) В течении рабочей недели должны быть утренние, дневные и вечерние часы приема
3) Все вызовы, поступившие в регистратуру до 14 часов, обслуживаются участковым педиатром, после 14 – передаются дежурному врачу.
4) День здорового ребенка (вторник, четверг)
Участковый принцип – за поликлиникой закрепляется территория, которая разделяется на участке с определенным количеством жителей. На каждом участке работает 1 участковый врач.
Отделение здорового ребенка.
В состава отделения могут входить:
1) Кабинет по профилактической работе с детьми (кабинет здорового ребенка)
2) Кабинет педиатра
3) Прививочный кабинет
4) Холл для ожидания
Штат отделения здорового ребенка:
1. Руководитель – заведующий одного из педиатрических отделений
2. Фельдшер/мед.сестра (постоянно), прошедшие специальную подготовку по профилактической работе с детьми и санитарно-просветительной работе.
Задачи:
1) Пропаганда здорового образа жизни
2) Обучение родителей основам воспитания здорового ребенка (режим, закаливание, физ.воспитание)
3) Санитарное просвещение родителей по вопросом гигиенического воспитания детей, профилактика заболеваний и отклонений в развитии ребенка
Оснащение кабинета здорового ребенка:
1. Таблицы возрастных режимов
2. Таблицы схемы естественного и искусственного вскармливания
3. Таблицы показатели НПР и физического развития
4. Стенды с комплексом массажа и гимнастики
5. Стенды с схемами закаливания детей
6. Стенды по подготовке детей к поступлению в ДДУ
7. Набор методических рекомендаций
Оказание неотложной медицинской помощи при поликлинике.
Особенности отделения.
1. Оказывает помощь при внезапных острых заболеваниях и обострениях хронических в местах проживания (дом, гостиница, общежитие)
2. Помощь на дому состоит из следующих функций:
1) Обеспечение вызова бригады скорой помощи
2) Оказания медицинской помощи при острых и хронических заболеваний
3) Госпитализация больных через скорую медицинскую помощь
4) Обеспечение преемственности с участковыми врачами и узкими специалистами
5) Своевременное оповещение ЦгиЭ
3. Оказание помощи на дому, при обращении в поликлинике в вечернее и ночное время
4. Размещение на 1-м этаже и включение в состав определенный набор помещений
5. Врач имеет право выдачи листка нетрудоспособности не более чем на 3 дня
6. Не имеет право проводить освидетельствование на опьянение
7. Врач пункта каждые 3 года повышает квалификацию
Стационарзамещающие формы оказания медицинской помощи.
1. Дневной стационар поликлиники (только в поликлинике)
2. Стационар на дому
3. Стационар дневного пребывания (только в стационаре)
Главный критерий выбора формы обслуживания пациента – состояние пациента
Задачи дневного стационара:
1) Активное плановое оздоровления диспансерных больниц и ЧДБ
2) Повышение доступности интенсивной терапии, ранее оказываемой только в стационаре
3) Повышение качества оказания помощи
4) Осуществление ряда сложных диагностических исследований
5) Проведение лечебных и реабилитационных мероприятий направленных на ускорение выздоровление
6) Расширение объема хирургических вмешательств
7) Применение комплекса методов активного лечения больных, которые по ряду причин не могут быть госпитализированы в стационар
8) Своевременное оказание экстренной помощи пациентам, у которых во время посещения поликлиники возникли неотложные состояния
9) Рациональное использование коечного фонда
10) Возможное сокращение листков нетрудоспособности
Эффективность дневных стационаров:
1. Медицинская – обеспечение доступности интенсивной терапии
2. Социальная – удовлетворенность пациента качеством медицинской помощи
3. Экономическая – в несколько раз дешевле чем в круглосуточном
Организация работы:
Порядок работы определяет руководитель, может работать в 1-4 смены (оптимально 2 смены), продолжительность одной смены 3 часа. ДС должен иметь несколько помещений, может быть 1 или большее количество палат. Минимальное количество коек 4 максимум 20.
Штаты: на 20 коек (2 смены): 0,5 ставки заведующего, 1 ставка врача, 1-2 медсестры, 1 санитарка.
| <== предыдущая страница | | | следующая страница ==> |
| Примерные вопросы для контроля на экзамене и зачете | | | Стационар на дому |
Дата добавления: 2014-02-26; просмотров: 484; Нарушение авторских прав

Мы поможем в написании ваших работ!